השיח הגלוי על העיסוק ברפואה פליאטיבית חדש יחסית בעולם הרפואה. הרפואה הפליאטיבית עוסקת בהיבטים הפיזיים, הרוחניים, הרגשיים והסוציאליים של המטופל ושל הסובבים אותו. זהו ענף הרפואה היחיד שאין לו שאיפה לריפוי האדם אלא עוסק בשיפור איכות החיים של אנשים המתמודדים עם מחלות חשוכות מרפא. בישראל החוק קובע כי חולה שהוגדר כ'חולה נוטה למות' ללא הבדל גיל זכאי לשירותי רפואה פליאטיביים, במוסד אשפוזי או בביתו, לפי בחירתו.
חולים סופניים בסוף דרכם נאלצים להתמודד התמודדות פיזית לא פשוטה הכוללת התמודדות עם סימפטומים רבים, ביניהם כאבים, בחילות, הקאות וחוסר שינה אך גם התמודדות נפשית קשה מנשוא: בדידות, חרדות קיומיות וקבלת החלטות קשות - כיצד והיכן יסיים החולה את חייו ומתי זה הזמן הנכון להפסיק את הטיפול נגד המחלה. כמו כן הם נאלצים להתמודד עם תהליכים מרובים של אבל ואובדן. אובדן העצמאות, אובדן היכולת לדאוג לרווחת המשפחה ולכלכלתה וכן אובדן הדימוי העצמי ושאלות כמו 'מה זה אומר עלי שאני לא שולט על צרכיי?' או 'מה זה אומר שהראש שלי כבר לא עובד כמו פעם?' כל זה תלוי כמובן בהתקדמות המחלה.
הטיפול הפליאטיבי החל בארץ כחלק מתחום הטיפול האונקולוגי, אך לא רק. הטיפול מיועד עבור כל מי שחולה במחלה שמאיימת על חייו, אם זה עבור חולים עם אי ספיקת כליות סופנית, אי ספיקת לב סופנית, חולי ALS ואף עבור פגים שנולדו עם מחלות מאיימות חיים. הטיפול הפליאטיבי כולל צוות רב מקצועי ובו רופא מטפל מתחום המחלה (אונקולוג, נפרולוג ועוד), רופא משפחה, אחות, עובד סוציאלי, מלווה רוחני, פסיכותרפיסטית, פסיכיאטרית ,דיאטנית ועוד, אשר כולם עברו הכשרה בתחום הטיפול הפליאטיבי.
בבית החולים החולה מקבל ייעוץ ומענה על הסימפטומים שמפריעים לו מתוך הסתכלות קדימה, על הרגע שבו החולה ישוב לביתו, האם ביתו מותאם? האם הוא מקבל טיפול תומך מסביב לשעון והאם הוא החל בתהליך הפרידה. לעיתים החולים מתקשים בתהליך זה ומבקשים מהצוות לסייע להם. לא פעם אנו ,כצוות פליאטיבי, מתבקשים לנהל את שיחת "פנינו לאן" בפעם הראשונה עם החולה ומשפחתו בנוכחות החולה (כמובן עם גיבוי מלא של הרופא המטפל: אונקולוג, נפרולוג וכד'). כשהחולה נמצא בביתו הוא מקבל מענה סביב השעון על ידי צוות הוספיס בית, אשר ממומן על ידי קופת החולים המבטחת. אנו מבצעים תאום ציפיות עם החולה ומשפחתו, איך הוא רוצה שהטיפול יתקיים, מה מפריע לו ואיך הוא מתארגן בביתו, כאשר המטרה היא שימור ושיפור איכות חייו, עד כמה שניתן. כאחות פליאטיבית אני נדרשת לזמינות מלאה ובייחוד כשחולה נמצא בימיו האחרונים, אך בכל מקרה אנו דואגים שכל התרופות והציוד שהחולה נזקק להם או יזדקק לו בהמשך יהיו בביתו והוא ומשפחתו יקבלו הדרכה מראש למקרה שהמצב ידרדר. בכך נוכל למנוע מצב שבו החולה יגיע לסבל גדול מאוד שיכול היה להימנע.
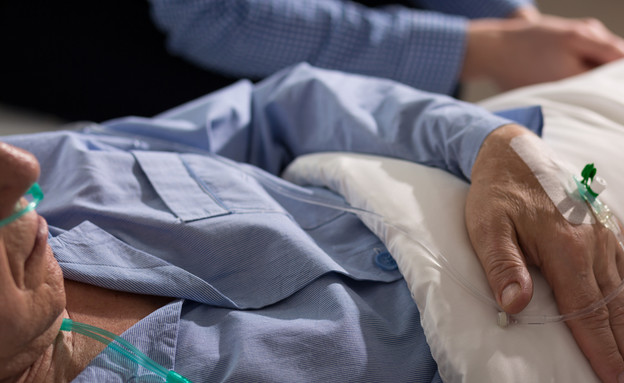
כשהכאב מתפרץ
כדי לאבחן את כאבי החולים אנו מבקשים מהמטופלים לדרג את הכאב בסולם מאחד עד עשר. חולים הנמצאים בשלבים מתקדמים של מחלתם, נוטים לסבול מכאבים מתפרצים, כלומר כאבים חדים שהופיעו ברגע אחד. החולים יתארו אותו כ'כאב שלא הורגש כלל עד שהופיע בפתאומיות בדרגה 9-10'. לעיתים יש כאבים מתפרצים שניתן לצפות שיופיעו בשל שינוי בתנוחה. מגוון התרופות הרחב הזמין עבור הרפואה הפליאטיבית מסייע באיזון הסימפטומים השונים וכן גם במקרים של כאבים מתפרצים. כל חולה זקוק לטיפול אחר כאשר המטרה היא לתפור את החליפה המתאימה לו. לדוגמה חולה שנטל כדור שסייע לו לסימפטומים אך עם התקדמות המחלה הוא לא יכול לבלוע אותו, צריך להתאים לו טיפול אחר. לדוגמא: יש תרופות לכאבים מתפרצים שניתן לשים מתחת ללשון כמו האבסטרל והפנטורה, אך חולים שסובלים מפצעים בפה או בחילות קשות , יתקשו לעיתים לקחת כדורים אלו, במקרים אלו ניתן לטפל בחולים בתרסיס אף כמו הפקפנט שמסייע להקלה בכאבים מתפרצים ביעילות רבה. טיפול בתרסיס יכול לסייע גם לחולים שנמצאים לקראת סוף חייהם אך לא יכולים לשתף פעולה עם המטפל. במקום שהמטפל יאלץ לפתוח את פיו של החולה כדי לתת לו את הכדור, או במקום ללמד את המשפחות כיצד להזריק לחולה תרופה תת-עורית כמו מורפין, הוא יכול בקלות להתיז את התרסיס לנחיריו.
עוד ב-mako בריאות:
>> 10 הרגלים היגיינים שאתם חייבים להיפטר מהם
>> הולכים לישון מאוחר וקמים מוקדם? תקראו את זה
>> בפעם הראשונה בעולם: השתלת פין מלאה
כמה זמן נותר לי?
בתקופה זו עולות שאלות רבות ולא פשוטות. חלקן עוסקות בתהליך הפרידה כמו 'איך אומרים לילד בן ארבע שאימא לא תהיה פה עוד מעט? ' חלקן עוסקות ברגעים האחרונים כמו 'אם אתקשה לנשום, איך יטפלו בי? האם אני אמות מחנק? האם אני ארגיש את מותי ומה בדיוק מרגישים? ואם הילד שלי יראה אותי, איך זה ישפיע עליו?' וחלקן עוסקות ביום שאחרי 'איך בני בן השלוש יזכור אותי כשיגדל? מי ילווה אותו לבר המצווה?' מי יטפל בבעלי החולה ויסעד אותו כאשר אני לא אהיה כאן?'. אלו שאלות קשות מאוד אך המאתגרות הן הבקשות השונות ובהן חולים שמבקשים שנסייע להם לסיים את חייהם. באחת הפעמים חולה ביקש שאסייע לו בהמתת חסד, הוא היה מיואש ואיים בהתאבדות. בשלב זה בחרתי להראות לו כי לסימפטומים רבים מהם הוא סובל, יש מענה בעולם הפליאציה, וחשוב לבדוק אם כאשר אינו כאוב ואינו מתמודד עם הסימפטומים השונים, יכולים להיות לו רגעים של נחת ועשייה. אחת השאלות שאני תמיד שואלת את המטופל היא מה משמח אותו. שאלתי אותו האם בתו הקטנה משמחת אותו והוא ענה 'לשנייה וחצי בדיוק'. ביקשתי ממנו שנעשה הסכם, שבמשך שבועיים לא יפגע בעצמו, וייקח את התרופות המתאימות ונראה לאן זה ילך. שבוע לאחר מכן הוא דיווח לי שהוא יצא מהבית והגיע לעבודה ואף ניהל תהליך פרידה ממשפחתו והמשמעותיים האחרים לו. שאלתי אותו אם הוא מצליח להיות מאושר, הוא הצביע על ילדתו הקטנה ואמר 'תראי את האושר הזה, איך אפשר שלא להיות מאושר'. כעבור שבוע הוא נפטר בביתו במיטתו אך הוא הצליח בימיו האחרונים להיות שמח, מאוזן מבחינת סימפטומים ונכנס לשלב סוף חייו ממקום שלם ולא מתוך כעס ורצון לשים קץ לחייו כאשר משפחתו יכלה לתמוך בו ולנהל תהליך פרידה ממנו וללא כעס על כך שסיים את חייו באופן אקטיבי, טרם זמנו.
ד"ר סיסלי סאונדרס, מייסדת ומנהלת תנועת ההוספיס סנט כריסטופר בשנות ה-60 של המאה ה-20, כתבה כי "אתה חשוב בגלל היותך אתה, אתה חשוב עד הרגע האחרון של חייך ואנו נעשה הכל כדי שתמות בשלווה, ושתחיה עד אשר תמות" - אמירה זאת היא אבן היסוד של הגישה הפליאטיבית. חשוב לציין כי הגישה הפליאטיבית רואה במוות תהליך טבעי, והיא לא נועדה לזרז מוות או לעכב אותו. הטיפול התומך נועד לתת את איכות החיים הטובה ביותר שניתן עד למוות ואף בתקופת האבל.
* קרן ארפי היא אחות אונקולוגית ומומחית קלינית בטיפול פליאטיבי, המרכז הרפואי שיבא, תל השומר


